Es normal que parezca el sinsentido de que una terapia que funciona no esté ampliamente respaldada y sea utilizada por toda la comunidad médica. Por un lado, hay toda una cascada de prejuicios respecto a lo que es normal sufrir con la edad, y por otro hay un importante desconocimiento de los profesionales en este ámbito.
Los médicos solemos basarnos en la evidencia científica para zanjar los debates y las dudas sobre cuestiones como esta. El desconocimiento hace que los estudios con estas hormonas tengan en ocasiones fallos de diseño y de interpretación de los resultados, como por ejemplo, en los estudios que se emplean dosis insuficientes de hormonas, en los que emplean hormonas no bioidénticas o por una vía incorrecta y estudios en los que se emplean las hormonas para intentar resolver problemas no hormonales.
Dr. Iván Moreno – Equipo Médico Neolife
Una de las claves del éxito de la reposición hormonal es dar con la dosis concreta de cada individuo, que es muy diferente de persona en persona.
Ya hemos hablado en esta serie de posts acerca de problemas más generales que limitan el uso de la testosterona, como la concepción de la normalidad que se le da al envejecimiento, los mitos, la medicina reactiva…. (parte 1 y parte 2).
En esta última entrega de la serie vamos a centrarnos en las causas que atañen puramente al profesional a la hora de indicarla: saber manejar las hormonas y entender la literatura científica al respecto de estas.
Falta de pericia al diagnosticar y prescribir reemplazo hormonal.
El reemplazo hormonal es más complejo que otros tratamientos, y aunque clásicamente se ha intentado hacer un enfoque reduccionista (uno o dos tratamientos con una dosis estándar para todo el mundo), lo cierto es que requiere de una profunda formación para hacerlo bien. La clave está en seguir dos reglas que, aunque en principio parezcan sencillas, no lo son tanto por motivos que ahora veremos.
Las reglas son:
- Usar las hormonas correctas – bioidénticas, que sea exactamente la misma molécula que la que tiene nuestro organismo. También llamadas “naturales”, no guarda tanta relación con su origen (se fabrican en laboratorios con controles de calidad), sino con que son las que naturalmente hallamos en nuestro organismo.
- Conseguir la dosis correcta – sin excesos ni defectos, buscando estar en el margen de la normalidad de una persona joven (hombre o mujer según fuese el caso).
¿Por qué no hay suficiente formación en usar las hormonas correctas?
Además de la falta de interés del colectivo médico/científico hasta tiempos recientes y de los mitos que rodean estos tratamientos, hay que tener en cuenta el modelo actual de difusión del conocimiento medico y formación continuada de los profesionales que opera en la actualidad.
Lejos de las teorías de la conspiración, como que “los médicos/la industria quieren que los pacientes tengan enfermedades crónicas…”, lo cierto es que la industria farmacéutica tiene un papel excesivamente importante en la formación de los médicos. Por dejadez estatal, por costumbre o por falta de rigor sigue siendo protagonista o un aliado preferente en todas (o casi) las actividades educativas. Obviamente esto responde a unos intereses de marketing más o menos evidentes y lo cierto es que las hormonas bioidénticas no se pueden patentar y no ofrecen el mismo rendimiento económico que otros fármacos. Esto ha condicionado que haya menos inversión en la investigación en estos tratamientos, una menor formación de los médicos en su uso y peor aún: una formación errónea para potenciar otros tratamientos que eran menos eficaces o seguros, pero que sí se podían patentar (por ejemplo, la clásica terapia hormonal en mujeres menopáusicas con derivados hormonales durante años, que ahora demuestra tener más efectos secundarios que las hormonas bioidénticas).
Así pues, los médicos no están por lo general formados en el diagnóstico y tratamiento con hormonas bioidénticas.
¿Y tan difícil es?
Una de las claves del éxito de la reposición hormonal es dar con la dosis concreta de cada individuo, que es muy diferente de persona en persona.
Nadie esperaría que la dosis del tratamiento de un paciente con hipotiroidismo (enfermedad por déficit de hormona tiroidea) fuese la misma en todos los pacientes. Y sin embargo vemos con cierta naturalidad cómo a mujeres menopáusicas se les administra un parche con la misma dosis para todas, o a hombres con defecto de testosterona a los que se administra en los estudios una dosis estándar para todos, bastante baja en la mayoría de las ocasiones.
El adecuado ajuste de las dosis óptimas es complejo, requiere formación y experiencia y en ausencia de estos, estamos abocados a seguir con el enfoque de “una dosis para todos por igual”, que ya nos ha mostrado no funcionar. No es que las hormonas sean problemáticas (nuestro cuerpo estaba perfectamente con ellas hasta que las perdimos), es un problema del manejo de las mismas.
Los ensayos clínicos “flojitos”.
Los médicos solemos basarnos en la evidencia científica para zanjar los debates y las dudas sobre cuestiones como esta. Pero es importante leer con detenimiento y de forma crítica los estudios. El desconocimiento antes comentado (y en ocasiones otros intereses) hacen que los estudios con estas hormonas tengan fallos de diseño y de interpretación de los resultados.
En concreto los fallos que más frecuentemente se encuentran al revisar la evidencia científica son:
- Estudios en los que se emplean dosis insuficientes de hormonas. No solo no miden y comprueban si los individuos estudiados han alcanzado los niveles adecuados después de haberles puesto tratamiento… ¡es que las dosis que suelen administrar son del orden de diez veces menos de las que se suelen emplear! Cuando se quiere demostrar que la testosterona no funciona, no hay nada como darla a dosis insuficientes.
- Estudios en los que emplean hormonas no bioidénticas o por una vía incorrecta (no eficaz o con efectos secundarios). Por ejemplo, dar testosterona por vía oral, que ha demostrado que sí tiene efectos secundarios.
- Estudios en los que se emplean las hormonas para intentar resolver problemas no hormonales. Por ejemplo, la disfunción eréctil, que suele ser causada por problemas más complejos que la falta de testosterona (problemas circulatorios o metabólicos) y en la que la testosterona puede ser una parte más del tratamiento, pero no va a resolver por si sola el problema a no ser que fuese su única causa (no es lo más frecuente).
Pongamos por ejemplo esta revisión reciente de testosterona. En ella se enumeran diferentes estudios con testosterona en gel de absorción cutánea para ganancia de masa muscular, mejoría de libido o función sexual y pérdida de grasa visceral.
En la columna “intervention” se describe brevemente el tratamiento que se comparó con el placebo. Se han resaltado en verde aquellos estudios en los que -aún sin individualizar las dosis- se inició con una dosis correcta (habitualmente entre 100-200 mg al día). En rojo están los que usaron una dosis insuficiente.
En la columna “outcome” se detallan aquellos estudios en los que se obtuvieron resultados positivos (marca verde) o bien los que no obtuvieron beneficio e incluso perjuicio (marca roja).
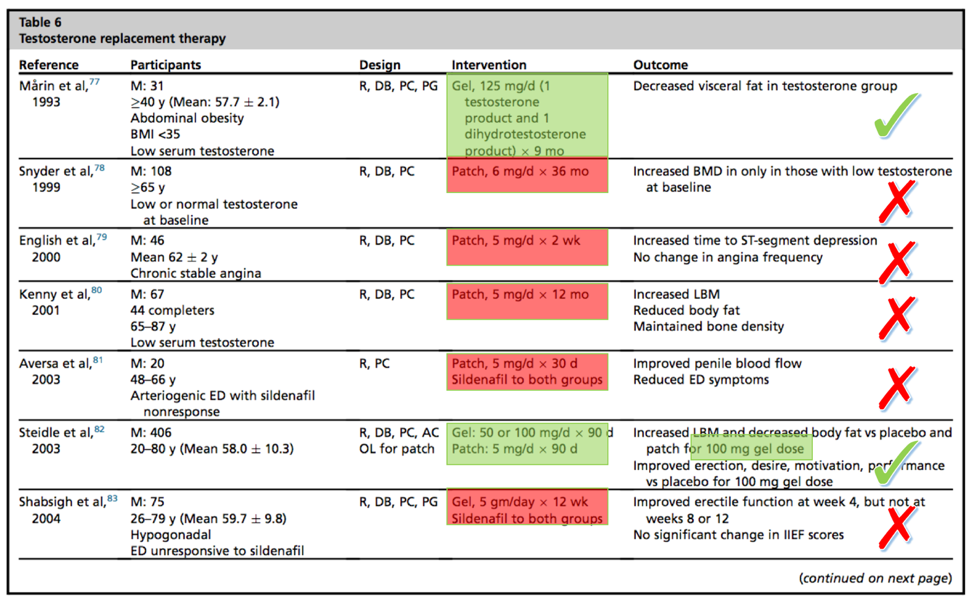
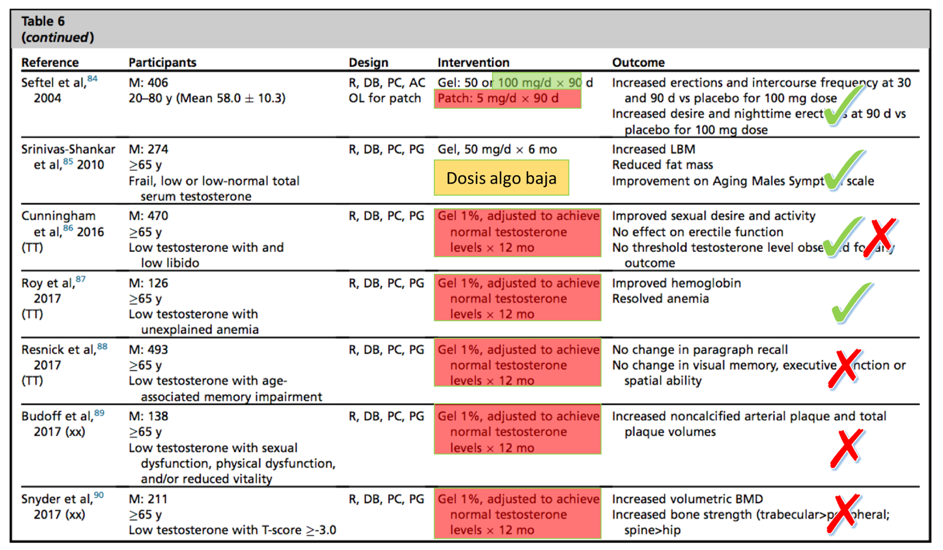
Como se puede comprobar, cuando la testosterona se usa bien funciona, y cuando no… pues no. ¡Incluso es perjudicial al dejar al paciente con menos testosterona de la que tenía!
Conclusiones.
Es normal que a primera vista parezca un sinsentido que una terapia que funcione no esté ampliamente respaldada y utilizada por toda la comunidad médica. Lo cierto es que hay toda una cascada de prejuicios respecto a lo que es normal sufrir con la edad por un lado, y por otro hay un importante desconocimiento de los profesionales, entremezclado con intereses particulares de la industria farmacéutica. Todo ello apoyado frecuentemente en estudios mal diseñados y posteriormente mal interpretados.
La reposición hormonal bioidéntica no es un “bálsamo de fierabrás”, que nos hará rejuvenecer mágicamente. Es una herramienta más a incorporar en la medicina preventiva moderna. En nuestra experiencia permite mejorar el rendimiento de la dieta y el ejercicio a nivel muscular-metabólico y consigue mejoría del estado de ánimo y la calidad de vida. Creemos que, en manos expertas, es uno de los motores del envejecimiento sobre el que sí podemos actuar a día de hoy.
En Neolife incorporamos la reposición de hormonas bioidénticas en los programas de salud global y optimización de la salud cuando el caso lo requiere, haciendo un seguimiento y ajuste para encontrar lo que los americanos denominan el “sweet spot*” de cada paciente, consiguiendo efectividad y minimizando los efectos secundarios.
(* = punto dulce, en referencia a los niveles hormonales óptimos)
BIBLIOGRAFÍA
(1) PhD RCR, MD FW, MD HMB, MD HP, MD EJHM, MD MM, et al. Quality of Life and Sexual Function Benefits of Long-Term Testosterone Treatment: Longitudinal Results From the Registry of Hypogonadism in Men (RHYME). J Sex Med. Elsevier Inc; 2017 Aug 2;14(9):1–12.
(2) BCGP BRWP, BCGP JSCPC. Hormone Replacement. Primary Care Clinics in Office Practice. Elsevier Inc; 2017 Sep 1;44(3):481–98.
(3) Dhindsa S, Ghanim H, Batra M, Kuhadiya ND, Abuaysheh S, Sandhu S, et al. Insulin Resistance and Inflammation in Hypogonadotropic Hypogonadism and Their Reduction After Testosterone Replacement in Men With Type 2 Diabetes. Diabetes Care. 2015 Dec 22;39(1):82–91.
(4) Schiffer L, Kempegowda P, Arlt W, O’Reilly MW. MECHANISMS IN ENDOCRINOLOGY: The sexually dimorphic role of androgens in human metabolic disease. Eur J Endocrinol. 2017 Jul 10;177(3):R125–43.
(5) Bianchi VE, Locatelli V. Testosterone a key factor in gender related metabolic syndrome. Obesity Reviews. 2018 Jan 21;19(4):557–75.
(6) Corona G, Dicuio M, Rastrelli G, Maseroli E, Lotti F, Sforza A, et al. Testosterone treatment and cardiovascular and venous thromboembolism risk: what is ‘new’? J Investig Med. BMJ Publishing Group Limited; 2017 Aug;65(6):964–73.
(7) Kaplan AL, Hu JC, Morgentaler A, Mulhall JP, Schulman CC, Montorsi F. Testosterone Therapy in Men With Prostate Cancer. European Urology. European Association of Urology; 2015 Dec 21;69(5):1–10.
(8) Lopez DS, Qiu X, Advani S, Tsilidis KK, Khera M, Kim J, et al. Double trouble: Co-occurrence of testosterone deficiency and body fatness associated with all-cause mortality in US men. Clin Endocrinol (Oxf). 2017 Nov 20;88(1):58–65.
(9) Morgentaler A. The Testosterone Trials: What the Results Mean for Healthcare Providers and for Science. Curr Sex Health Rep. Current Sexual Health Reports; 2017 Oct 31;9(4):1–6.


